Chikungunya : la maladie
Une maladie infectieuse
Le chikungunya est une maladie infectieuse due à un arbovirus : le virus du chikungunya.
Ce virus se transmet de personne à personne principalement par piqûres de moustiques du genre Aedes, essentiellement Aedes aegypti et Aedes albopictus (aussi appelé moustique tigre). Le chikungunya est une maladie infectieuse due à un arbovirus : le virus du chikungunya. Il appartient à la famille des Togaviridae (genre alphavirus) et a été isolé pour la première fois en Ouganda en 1953, lors d’une épidémie survenue en Afrique de l’Est. Le nom chikungunya vient du makondé et signifie "l’homme qui marche courbé".
La maladie se manifeste en effet généralement par une fièvre et de douleurs articulaires qui disparaissent spontanément au bout de quelques jours.

Plusieurs modes de transmission du chikungunya
La transmission vectorielle
Le virus chikungunya est majoritairement transmis par des moustiques vecteurs. Pour ce virus, les vecteurs sont des moustiques du genre Aedes, essentiellement Aedes albopictus (aussi appelé moustique tigre) et Aedes aegypti.
Le virus du chikungunya a été isolé pour la première fois en Tanzanie en 1952. Le chikungunya est une infection qui sévit majoritairement en zone tropicale et inter tropicale où les vecteurs Aedes aegypti et Aedes albopictus sont présents. Aedes albopictus est aussi présent en zone tempérée, notamment en Europe, y compris en France métropolitaine.
Sur le territoire français, Aedes aegypti est présent aux Antilles, en Guyane et à Mayotte et Aedes albopictus sur l’île de la Réunion et dans plusieurs départements métropolitains.
Aedes albopictus (aussi appelé moustique tigre) est également présent dans le sud de l’Europe et en France métropolitaine où trois épisodes de transmission ont été identifiés. Deux épidémies, affectant quelques centaines de patients, ont sévi en Italie en 2007 et 2017. Ces moustiques Aedes se développent majoritairement en zone urbaine et se déplacent peu au cours de leur vie. Les femelles pondent leurs œufs dans des gîtes où la présence d’eau stagnante est nécessaire au développement larvaire : vases, soucoupes, pneus usagés, gouttières mal vidées, déchets divers contenant de l’eau stagnante, mais aussi creux d’arbres, certaines plantes susceptibles de former une rétention d’eau (bambous, etc.). Les gîtes de nature anthropique, c'est-à-dire créés par l’Homme, sont les principaux lieux de ponte de ces moustiques.
Les piqûres d’Aedes interviennent essentiellement pendant la journée, avec un pic d’agressivité au lever du jour et au crépuscule. Lors d’une piqûre d’une personne infectée en phase virémique, le moustique prélève le virus dans le sang de cette personne. Le virus se multiplie ensuite dans le moustique pendant une durée de 10 jours environ, appelée phase extrinsèque. A l’issue de cette phase extrinsèque, ce moustique peut, à l’occasion d’une autre piqûre, transmettre le virus et infecter une nouvelle personne.
Pour le chikungunya, la phase virémique commence 1 à 2 jours environ avant le début des signes cliniques et dure jusqu’à 7 jours après.
La transmission par les produits d’origine humaine
Le virus peut, de manière plus rare, être transmis par la transfusion ou la greffe (d’organes ou de cellules).
Les autres modes de transmission
Quelques cas de transmission maternofoetale (2e trimestre de grossesse) et périnatale ont été documentés
Symptômes et complications
Dans environ 10 à 40 % des cas, le chikungunya est asymptomatique (pourcentage variable selon les épidémies).
Pour les 60% à 90% de personnes présentant des symptômes, l’incubation dure de 3 à 7 jours en moyenne (jusqu’à 1 à 12 jours). Les symptômes sont classiquement :
- Une fièvre élevée d’apparition brutale
- Des douleurs articulaires pouvant être intenses, touchant principalement les petites articulations des extrémités (poignets, chevilles, phalanges)
- Des douleurs musculaires
- Des maux de tête
- Une éruption cutanée maculopapuleuse
L’évolution est le plus souvent favorable au bout d’une dizaine de jours, sans séquelle, mais le chikungunya peut aussi évoluer vers une phase chronique marquée par des douleurs articulaires persistantes. Celles-ci peuvent survenir chez 30 à 40% des patients et durer plusieurs mois voire années chez quelques patients.
Diagnostic
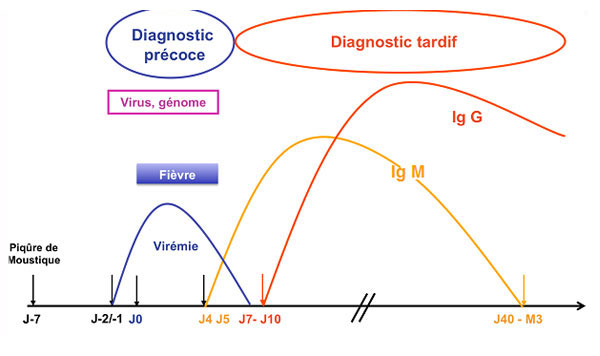
Le diagnostic de l’infection par le virus chikungunya est réalisé par des techniques qui peuvent être directes (détection du virus par culture ou de son génome par PCR) ou indirectes (détection d’anticorps par sérologie).
La démarche diagnostique, recommandée dans le plan ministériel « Anti-dissémination du chikungunya et de la dengue en métropole », est la suivante :
- Jusqu’à 5 jours après le début des signes (J5) : RT-PCR
- Entre J5 et J7 : RT-PCR et sérologie
- Après J7 : sérologie uniquement (IgG et IgM) avec un second prélèvement de confirmation au plus tôt 10 jours après le premier prélèvement
Ainsi, il est primordial d’identifier avec précision la date de début des signes (DDS) afin de choisir les analyses à réaliser.
Les tests précoces (jusqu’à J7) par RT-PCR doivent être privilégiés du fait de leur spécificité supérieure à la sérologie. Les IgM peuvent être identifiées à partir du cinquième jour après l’apparition des signes cliniques et persistent en moyenne 2 à 3 mois. Les IgG apparaissent quelques jours après les IgM et persistent toute la vie.
Des IgM isolées doivent impérativement conduire à un 2nd prélèvement pour confirmation, au minimum 10 jours après le premier. Le diagnostic de chikungunya sera confirmé en cas d’apparition d’IgG dans le second échantillon, ou devant un titre croissant d’IgG (en principe, au moins 4 fois plus élevé que sur le premier prélèvement sanguin).
Les prélèvements sanguins peuvent être réalisés par tout laboratoire d’analyses et de biologie médicale. Chaque échantillon doit être accompagné d’une fiche de renseignements cliniques.
La confirmation biologique du chikungunya est particulièrement importante dans les DOM et départements de France Métropolitaine où le vecteur (Aedes albopictus ou Aedes aegypti) est implanté.
Prévention
La prévention repose sur des actions individuelles et collectives.
• Prévention individuelle
Il n’existe actuellement ni vaccin ni traitement préventif contre l’infection par le chikungunya.
La prévention individuelle repose essentiellement sur les moyens de protection contre les piqûres de moustiques : répulsifs en sprays ou crèmes, serpentins, diffuseurs électriques, vêtements longs, moustiquaires.
Une protection particulièrement nécessaire la journée, les moustiques vecteurs Aedes piquant surtout la journée, essentiellement à l’extérieur des maisons, avec une activité plus importante en début de matinée et en fin de journée.
Recommandations sanitaires pour les voyageurs, 2018 (à l'attention des professionnels de santé)
EN SAVOIR PLUS• Prévention collective et lutte antivectorielle
La prévention et la lutte collectives contre les moustiques reposent également sur la lutte antivectorielle et la lutte communautaire.
La lutte contre les vecteurs d’agents pathogènes, comme par exemple les moustiques, est qualifiée de lutte antivectorielle. Dans son acception la plus large, cette lutte antivectorielle comprend la lutte et la protection contre ces insectes. La lutte antivectorielle s’appuie sur des méthodes qui diffèrent selon les vecteurs et selon les contextes épidémiologiques et socio-économiques. Elle inclut la lutte chimique, la lutte biologique, la lutte génétique, l’action sur l’environnement, l’éducation sanitaire, la mobilisation sociale et l’évaluation permanente de toutes ces méthodes.
Son objectif est de contribuer, au côté d’autres actions de santé publique, à diminuer les risques d’endémisation (installation durable d’une maladie dans une région) ou d’épidémisation, à diminuer la transmission d’agents pathogènes par des vecteurs, à gérer les épidémies de maladies à vecteur, le tout dans un cadre stratégique formalisé.
En fonction de l’échelle à laquelle cette lutte contre les moustiques est réalisée, on distingue la lutte réalisée à l’échelle de territoires (département, communes) de celle réalisée au niveau individuel, qui vise plus particulièrement les lieux de développement des moustiques qui se situent à proximité directe des habitations.
La lutte antivectorielle à l’échelle de territoires est réalisée par des opérateurs publics de démoustication. La lutte chimique a deux composantes :
- Larvicide, dont l’action est dirigée spécifiquement contre les larves de moustiques
- Adulticide, dont l’action est dirigée spécifiquement contre les moustiques adultes
La lutte communautaire, de la responsabilité de tous, repose sur :
- La destruction des gîtes larvaires potentiels autour des habitations (eau stagnante dans les soucoupes, gouttières, vases, seaux, détritus...)
- La protection individuelle contre les piqûres de moustique
Traitement
Il n’existe pas de traitement antiviral spécifique du chikungunya. La prise en charge est donc avant tout symptomatique, afin de soulager les symptômes. La douleur et la fièvre sont traités avec des antalgiques et des antipyrétiques.
Il est nécessaire d'expliquer au patient et à son entourage que les mesures de protection des moustiques permettent d'éviter une transmission au domicile (voir « Comment prévenir la maladie au niveau individuel ?»). Pendant la phase virémique de la maladie, le patient devra ainsi se protéger des piqûres de moustiques, afin d’éviter que ceux-ci s’infectent, et puissent ainsi propager la maladie dans son entourage, quelques jours plus tard.
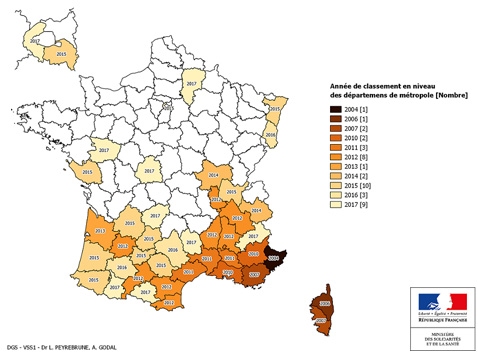
Un moustique implanté en métropole
Aedes albopictus (aussi appelé moustique tigre) est considéré comme l’espèce de moustique la plus invasive au monde. Il est originaire d’Asie du sud-est, d’où il a diffusé d’est en ouest à la faveur du transport marchand. En Europe, il a d’abord été isolé en Albanie en 1979 puis en Italie depuis 1990. Il est implanté dans le sud de la France depuis 2004 et s’étend progressivement depuis.
51 départements métropolitains concernés par le niveau 1 en mai 2019
Au 1er janvier 2019, Aedes albopictus était implanté dans 51 départements métropolitains : Ain, Aisne, Alpes-de-Haute-Provence, Alpes-Maritimes, Ardèche, Ariège, Aude, Aveyron, Bas-Rhin, Bouches-du-Rhône, Charente-Maritime, Corrèze, Corse-du-Sud, Haute-Corse, Côte d’Or, Dordogne, Drôme, Gard, Gers, Gironde, Hautes-Alpes, Haute-Garonne, Hautes-Pyrénées, Haut-Rhin, Hérault, Indre, Isère, Landes, Loire, Lot, Lot-et-Garonne, Lozère, Maine-et-Loire, Nièvre, Puy-de-Dôme, Pyrénées-Atlantiques, Pyrénées-Orientales, Rhône, Saône-et-Loire, Savoie, Tarn, Tarn-et-Garonne, Var, Vaucluse, Vendée, Paris, Essonne, Hauts-de-Seine, Seine-Saint-Denis, Seine et Marne, Val-de-Marne.